甲減患者為何會出現粘液性水腫,高血壓等甲亢癥狀?
甲狀腺疾病講堂 2017-07-20 08:50
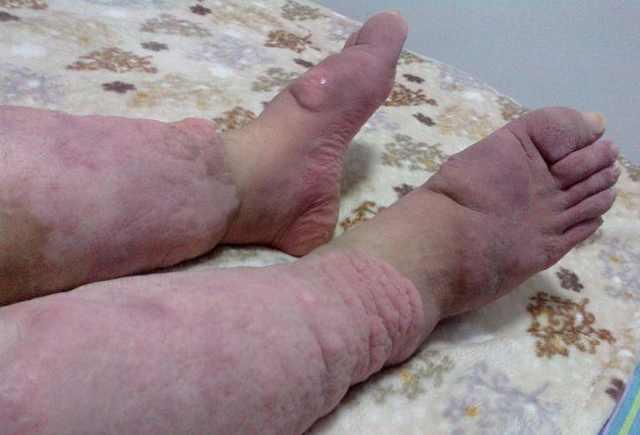
大部分人都知道,粘液性水腫、高血壓等癥狀常出現於甲狀腺功能亢進症(甲亢)患者,但臨床工作中卻發現一些甲狀腺功能減退症(甲減)患者也表現為粘液性水腫、高血壓等癥狀,這是什麼原因呢?
事實上,甲亢甲減的臨床表現看似南極與北極般對立,但還真有個別癥狀相似到讓很多醫生都混淆了。因此,在這裡為你總結梳理甲亢與甲減易混淆的癥狀,並介紹下其各自的發生機制。
黏液性水腫
學內科學的時候經典教材人衛版內科學明確講到甲亢可有脛前黏液性水腫,所以有些人便把黏液性水腫與甲亢直接掛鉤。其實,甲亢和甲低均可有黏液性水腫,只是具體表現和機理不盡相同。
1. 脛前黏液性水腫
脛前黏液性水腫主要見於瀰漫性毒性甲狀腺腫(GD),但也有少數見於甲減。特點如下:
多發生在脛前下 1/3 部位,也見於足背、踝關節等處,偶可見於面部。皮損大多為對稱性,呈非凹陷性硬化;
皮損周圍的表皮稍發亮,薄而緊張,病變表面及周圍可有毳毛增生、變粗、毛囊角化;
早期皮膚增厚、變粗,有廣泛大小不等的的棕紅色或紅褐色或暗紫色凸起不平的斑塊或結節,邊界清楚,直徑 5~30 mm 不等,連片時更大;後期皮膚增厚,如橘皮或樹皮樣
甲亢治癒後,皮損多不能完全消退而長期存在。
發生機制:
可能與特異性識別 TSH 受體的抗體或 T 細胞所誘導的炎症刺激成纖維細胞合成氨基葡聚糖增多有關。皮膚成纖維細胞在細胞因子的刺激下大量分泌的氨基葡聚糖(特別是透明質酸)在真皮內聚集,其具有很強親水性,就會導致黏液性水腫。
有研究顯示,患者血中通常可檢測出高滴度的 TSH 受體抗體,而皮膚成纖維細胞可表達 TSH 受體蛋白。循環中 TSH 受體抗體和(或)抗原特異性的 T 淋巴細胞可促發局部皮膚的炎症反應, 進而誘導局部成纖維細胞分泌氨基葡聚糖增多 。
也有研究者報道在 GD 患者體內可檢測出 IGF-1 受體抗體, 該抗體可以誘導透明質酸的生成 。
2. 黏液性水腫面容
黏液性水腫面容主要見於甲減。表現為:
患者表情淡漠,面頰及眼瞼虛腫。面色慘白,貧血或帶黃色或陳舊性象牙色,有時可有顏麵皮膚髮紺;
眼瞼常下垂形或眼裂狹窄。部分患者有輕度突眼,可能和眼眶內球後組織有黏液性水腫有關,但對視力無威脅;
鼻唇增厚,舌大二發聲不清晰,言語緩慢,音調低沉;
頭髮乾燥、稀疏、脆弱,睫毛或眉毛脫落,男性鬍鬚生長緩慢。
發生機制:
甲狀腺激素分泌過少時,蛋白質合成障礙,組織間黏蛋白沉積,使水分子滯留皮下,引起黏液性水腫;
甲減患者的成纖維細胞分泌透明質酸和粘多糖,具有親水性,阻塞淋巴管,引起黏液性水腫,多表現為非凹陷性水腫。
3. 黏液性水腫昏迷
黏液性水腫昏迷主要見於甲減。多於寒冷季節時發病,因寒冷、感染、外傷、手術、甲狀腺激素替代治療中斷、麻醉劑、鎮靜劑等誘發。臨床表現為:嗜睡、低體溫(T<35℃)、呼吸徐緩、血壓下降、四肢肌肉鬆弛、反射減弱或消失,甚至昏迷、休克、腎功能不全危及生命。
發生機制:
甲減患者甲狀腺激素分泌過少,蛋白質合成障礙,組織間黏蛋白沉積,使水分子滯留皮下,引起黏液性水腫;
黏液性水腫昏迷為甲狀腺功能減退症未及時診治,病情發展的嚴重階段。患者甲狀腺激素不隨生理需要相應增加,應激能力大大降低,以及基礎代謝減低及熱能產生不足導致低體溫,從而進一步導致昏迷。
高血壓
在看到甲狀腺專科的科普教育圖譜之前,我也一直沒想到甲低也會導致高血壓。確實,甲亢和甲低均可有高血壓,只是機理不近相同。
1. 甲亢
甲亢患者血壓改變為收縮壓增高、舒張壓下降和脈壓增大,循環時間短,心搏量和每分鐘排出量均增加。有時可出現毛細血管搏動、水脈衝等周圍血管征。
發生機制:
在過量甲狀腺素作用下,心臟處於高動力狀態,心臟收縮力增強、心排出量和外周血管擴張、阻力降低,是引起收縮性高血壓的重要原因;
甲狀腺激素能提高腎上腺能受體對兒茶酚胺的敏感性,也可能參與了高血壓的發生。
2. 甲減
中老年甲減婦女可有血壓增高,但同時心率減慢和每搏輸出量減少,心排量降低,周圍血液量減少,血流速度減慢。
發生機制:
甲減患者存在血液高凝狀態、血黏度增加、血脂異常等,這些因素可能導致甲減高血壓患病危險性增加 [6];
甲減患者甲狀腺素合成或分泌不足,使機體各器官和組織代謝率降低,導致水鈉瀦留;
甲減患者心率減慢和每搏輸出量減少,心排量降低,周圍血液量減少,血流速度減慢,循環時間延長,為了保持熱量,皮膚血管呈收縮狀態,外周阻力增高。
黏液性水腫和高血壓癥狀就是甲亢和甲減這兩個看似相互對立的疾病非常相近、容易混淆的癥狀,看完本文,您是否能夠分清楚了?