慢性阻塞性肺疾病(以下簡稱慢阻肺)是一種以進行性氣流受限為特徵的慢性氣道炎症性疾病,主要症狀為咳嗽、咳痰和進行性加重的呼吸困難[1]。截至2017年,慢阻肺已成為全球第三大死因[2],亦是2019年全球壽命損失的第八大原因[3],上述數據提示慢阻肺作為全球公共衛生問題廣受關注。因此2022-09-05《柳葉刀》文件《消除慢阻肺之路》正式發布,從9個方面詳細闡述了慢阻肺,(1)慢阻肺:一項全球健康危機;(2)慢阻肺:不僅是吸菸;(3)為什麼要重新考慮慢阻肺的診斷標準;(4)診斷慢阻肺的建議;(5)有症狀的慢阻肺患者的診斷;(6)慢阻肺的關鍵:急性加重;(7)慢阻肺的治療如何才能更有效;(8)要實現慢阻肺的控制需要什麼;(9)邁向消除慢阻肺[4]。目前國內外指南對於慢阻肺的各亞型分類尚無明確的推薦意見,慢阻肺的診斷主要依賴肺量計測定,這些局限可能無法為疾病表型差異巨大的慢阻肺患者提供個體化診治方案,從而難以實施精準治療。此外,目前臨床對慢阻肺患者的管理更多的是關注緩解症狀和減少急性發作,達不到控制疾病,更談不上消除疾病。故本文重點對該文件中慢阻肺的分類、診斷標準及診斷建議、慢阻肺的急性加重和邁向消除慢阻肺5個方面進行介紹和解讀,以期為相關工作提供建議和指導,並為廣大慢阻肺患者的診治提供幫助。
1 慢阻肺:不僅是吸菸
吸菸是慢阻肺最重要的危險因素,但近年來吸菸以外的危險因素也逐漸被證明與慢阻肺的發生、發展密切相關,包括空氣污染、職業暴露、哮喘控制不良、環境二手菸、傳染病和社會經濟地位低下[5]。這些危險因素可能通過不同的病理生理機制引發多種臨床表現。提高對吸菸以外危險因素的認識,可為非吸菸所致新發慢阻肺患者的診療提供思路。因此《柳葉刀》文件系統地提出了慢阻肺的新分類(表1),其全面體現了慢阻肺病因的異質性,提示在整個生命過程中存在多種保護性干預靶點可進行慢阻肺預防,強調疾病分類有利於對高風險個體展開有針對性地篩查,並提高大家對非吸菸風險的認識。已有研究關注遺傳因素對慢阻肺的影響[6],未來可繼續研究潛在基因異常和蛋白質變化對慢阻肺發生和疾病進程的影響,尤其可著重關注驅動疾病進展的潛在分子類型,為藥物開發提供新靶點。此外在慢阻肺分類的臨床和基礎研究中,可以針對不同分類、分組的目標人群建立相應的動物模型,有針對性地探索慢阻肺的發病機制。總之,新分類邁出了辨別慢阻肺不同病理、生理機制的重要一步,為慢阻肺的預防、治療創新和精準醫療打開理念上的窗口。

2 為什麼要重新考慮慢阻肺的診斷標準
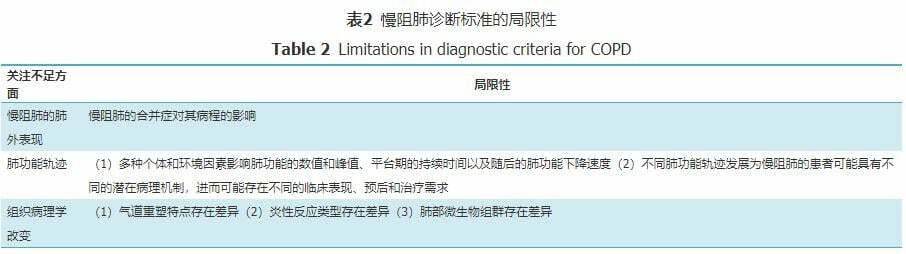
慢阻肺是慢性氣道炎症性疾病,通常涉及鄰近肺泡和血管的破壞,隨著時間推移,慢性炎症的進展會導致肺泡進一步擴大,進而影響通氣/血流(V/Q)比值,發生不同程度的低氧血症和高碳酸血症,最終出現呼吸衰竭[7]。目前慢阻肺診斷的"金標準"是患者吸入支氣管舒張劑後第1秒用力呼氣容積/用力肺活量比值(FEV1/FVC%)<70%為確定存在持續氣流受限的界限,若能同時排除其他已知病因或具有特徵病理表現的氣流受限疾病,則可明確診斷為慢阻肺,而氣流受限嚴重程度則依據FEV1下降程度分級,意味著慢阻肺的診斷完全依賴於肺功能中氣流受限的存在,其缺點在於:(1)不同患者可能對支氣管舒張劑的反應不同,造成診斷誤差;(2)特異性不高,比如無法區分哮喘和慢阻肺所致的氣流受限[8];(3)沒有關注慢阻肺的動態變化,更重要的是忽略了其潛在病理生理學的變化,氣流受限可能在慢阻肺較晚期才能檢測到,因此現有的慢阻肺診斷標準忽視了疾病早期的病理變化。《柳葉刀》文件從3個方面指出了現有慢阻肺診斷標準的局限性(表2)。
慢阻肺的合併症在臨床上很常見,比如心血管疾病、骨質疏鬆、精神疾病如焦慮、抑鬱以及糖尿病等,極大地增加了慢阻肺患者的負擔和死亡率[9,10]。但目前關於慢阻肺與合併症的相關認識大致歸納為以下3方面:(1)慢阻肺和合併症可能有共同的危險因素和病理途徑,例如衰老及煙霧暴露等;(2)合併症會加重慢阻肺,導致症狀進一步惡化,例如抑鬱症會導致體力活動減少、體質量增加和肺功能下降[11];(3)對合併症的診治不及時會對慢阻肺患者呼吸道症狀或肺功能造成不良影響。現有的指南未能就慢阻肺患者合併症的識別、評估和管理提供明確的建議。需要更多研究了解合併症對患者的整體影響和慢阻肺與其合併症的潛在聯繫機制,建立能夠改善臨床結局的可靠測量工具,不斷完善對慢阻肺合併症的評估,最終在臨床實踐中實施量化和管理。
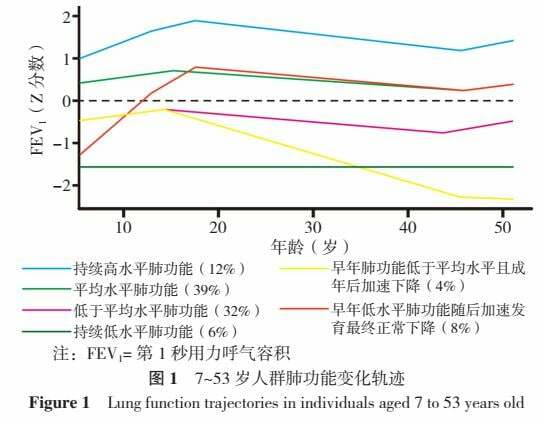
研究表明生命過程中的大多數肺功能變化趨勢可分為6個主要軌跡(圖1),包括持續高水平肺功能、平均水平肺功能、低於平均水平肺功能、持續低水平肺功能、早年肺功能低於平均水平且成年後加速下降、早年低水平肺功能隨後加速發育最終正常下降[12]。在慢阻肺患者的日常臨床評估中加入"金標準"以外的肺功能指標(如靜息容量、呼吸道阻力、彌散功能、強迫振盪技術、心肺運動試驗)被證明是進行不同患者管理的關鍵[13]。對肺功能軌跡的不斷認識促使臨床關注慢阻肺的早期病理、生理變化,以識別並診斷早期患者,從而提高慢阻肺的管理效率。
慢阻肺患者進行性氣流受限主要由兩個主要病理過程引起,包括小氣道的重塑和肺氣腫不斷加重導致的肺實質破壞。這些病理改變與肺內慢性炎症息息相關,同時炎性反應的嚴重程度也隨疾病進展而增加[14]。異常炎性反應是慢阻肺的核心之一,炎性細胞可通過釋放蛋白酶、氧化劑和細胞毒性產物導致細胞外基質的凋亡和降解,但這些作用的強度也各不相同;此外各炎症亞型也具有異質性,可能是嗜酸粒細胞炎症亞型或嗜中性粒細胞炎症亞型。因此需要更多的研究來了解慢阻肺患者肺部炎症的不同亞型,以及這些亞型與臨床表現、診斷、治療反應和預後的關係,特別是有必要了解炎症是如何隨著不同的環境刺激而變化的,以及同一患者的炎性反應是如何隨著時間的推移而變化的。
因此臨床醫生需要關注慢阻肺的肺外表現,如合併症、肺功能軌跡的變化、炎症表型的不同等更廣泛的信息,形成更全面完整的診斷流程,以期實現疾病早期的診斷和管理。
3 診斷慢阻肺的建議
最新的慢性阻塞性肺疾病全球倡議(GOLD)2022仍未充分考慮慢阻肺病理、生理過程的異質性,即可能出現需要早期干預的年輕患者診斷不足,或者在不需要治療的老年患者中出現過度診斷。因此期待一種新的診斷方法能對氣流受限進行更廣泛的定義,同時兼顧生命早期和其他損害肺功能的因素,而不僅是單純的肺功能測定。《柳葉刀》文件依據目前對慢阻肺異質性的理解,提出在新的診斷方法中需考慮症狀、暴露以及生理、放射學和病理改變等作用(表3),並制定了新的診斷流程圖(圖2)。此外《柳葉刀》文件還提到了慢阻肺類型、內型和表型之間的關聯(圖3)。
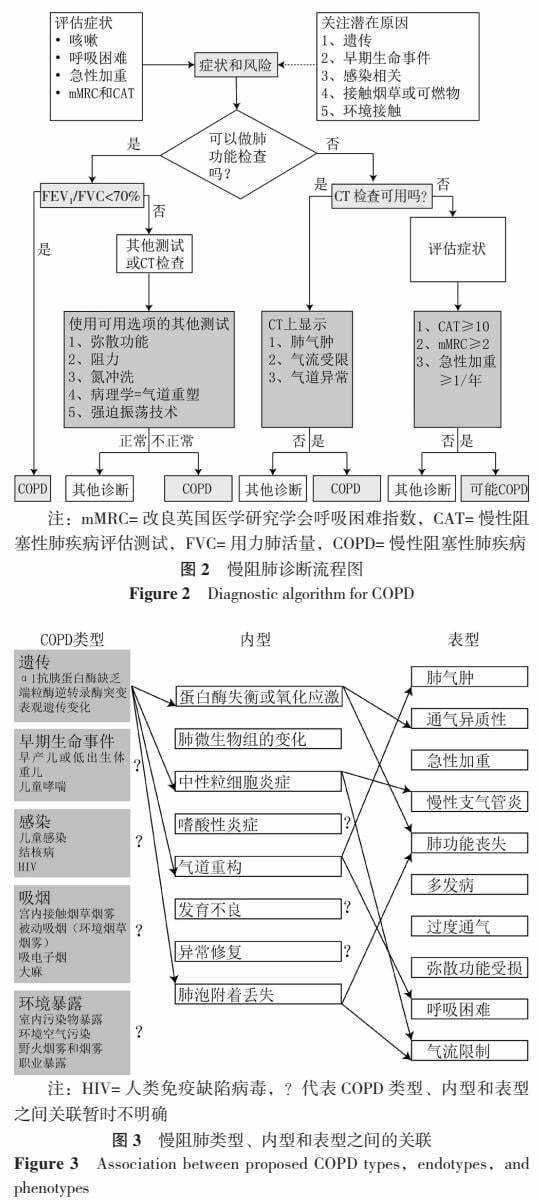

由圖2可知,該診斷流程圖的重點首先是識別症狀和風險因素,症狀主要有咳嗽、呼吸困難和有反覆急性加重,風險因素包括吸菸和非吸菸;其次該流程圖顯示了肺功能的多項指標、CT檢查和病理改變等的重要性,強調了推薦基於全面病史和體格檢查的個性化評估策略。
通過該診斷流程圖可以在氣流受限出現前早期識別慢阻肺,突出了慢阻肺臨床和病理、生理特徵的異質性,反映了不同危險因素的重要性,並將診斷標準擴展到肺功能檢測之外。但不可避免的是部分慢阻肺患者可能會低估自身症狀,可能將活動誘發的症狀歸因於身體功能失調或年齡,這是尤其值得關注的。此外,該流程圖突出了CT檢查在慢阻肺診斷中的作用。許多慢阻肺高危者已經接受了胸部CT檢查或胸部X線檢查進行肺癌篩查,然而,這些胸部CT檢查數據並沒有在慢阻肺的臨床實踐中得到充分應用,也沒有被納入慢阻肺的臨床診斷和管理中[15]。越來越多的證據表明,CT檢查數據變化可以輔助識別當前和既往吸菸者中存在氣流受限的患者[16]。其中一種旨在識別小氣道異常的圖像分析技術——參數響應映射(PRM),可以根據患者吸氣和呼氣時CT的動態圖像將肺部區域分類為正常、肺氣腫或非氣腫性空氣瀦留3個部分[17],為慢阻肺的診斷提供影像學證據。
CT檢查可提供大量的形態和功能信息,有助於在臨床環境中對慢阻肺患者進行表型分析。CT檢查通過對局部肺氣腫破壞、氣道重塑和通氣/灌注比異常進行非侵入性評估,為管理慢阻肺提供了新手段。CT檢查可以準確地診斷肺氣腫和中央氣道重塑,而無需進行有創的肺活檢。由於空氣和正常肺實質之間具有極好的解析度對比,可以使用軟體進行定量測量。因此,除了診斷慢阻肺之外,基於CT圖像的定量測量還可對疾病嚴重程度和表型進行分期、分類[18,19],並可用於手術減少肺氣腫患者的隨訪。綜上,未來在CT方案標準化方面的研究,特別是定量成像和人工智慧技術(即深度學習)的研究,可能有助於揭示慢阻肺結構和功能損傷的機制,以及開發新的治療方法。
由圖3可知慢阻肺類型可能是由不同的分子機制(內型)引起的,這些機制反過來又影響了疾病的臨床表型。所以有些患者可能症狀不典型,導致診斷延遲、疾病進展,有些慢阻肺患者即使前來就診但由於內型未知,從而導致個體化診療不足。此外由於內型和表型均具有多樣性,患者的治療反應也有多樣性。現在關於慢阻肺類型、內型和表型之間關聯的研究還不充分,未來可進一步研究其具體的相互關係,從而為慢阻肺的精準診斷和治療提供幫助。
4 關於慢阻肺急性加重
慢阻肺急性加重可導致肺功能顯著下降,嚴重影響患者的健康和生活質量,是引起慢阻肺患者死亡的重要原因[20]。但慢阻肺患者和醫務人員經常忽視潛在的呼吸道症狀變化,這導致其對急性加重的認識不足,最終導致診斷和治療不足[21]。
4.1 定義
慢阻肺急性加重目前被定義為"患者呼吸道症狀的急性惡化,導致需要額外的治療"[22]。目前該診斷主要依賴於臨床判斷,由於其與其他肺源性疾病如肺炎、氣胸、胸腔積液、肺栓塞和非肺源性疾病如充血性心力衰竭和心律失常等有相似的臨床表現[23],常難以鑑別診斷。當前的定義並未關注誘發慢阻肺的病因和潛在過程,沒有應用可能的生物標誌物等對急性加重進行分類,因此可能出現誤診,導致慢阻肺急性加重不能及時診療。此外急性加重期肺部炎症的增加可能對全身炎症產生重要影響。反之全身炎性反應的激增可能對心臟、外周血管系統、胃腸道、腎臟、肌肉骨骼和骨髓系統產生重要影響。急性加重的治療對肺外器官功能的影響尚不明確。因此針對上述問題開展研究可為慢阻肺急性加重患者肺部和非肺部治療靶點的開發提供證據。
《柳葉刀》文件提出了慢阻肺急性加重的新診斷標準,即在沒有急性心臟缺血、充血性心力衰竭或肺栓塞證據的情況下,患者出現咳嗽、咳痰或呼吸困難加重,以及至少以下一種情況:氣流受限、呼吸道或全身炎症增加、存在細菌或病毒感染的證據。相比較GOLD 2022,該標準更關注實質性證據,並提供了未來可供選擇的客觀指標檢測方向,比如血清中性粒細胞、嗜酸粒細胞或C反應蛋白等實驗室檢查指標,以及胸部X線檢查和心臟超聲檢查等客觀檢查,為以後臨床慢阻肺急性加重的診斷和治療提供了新思路。
4.2 評估
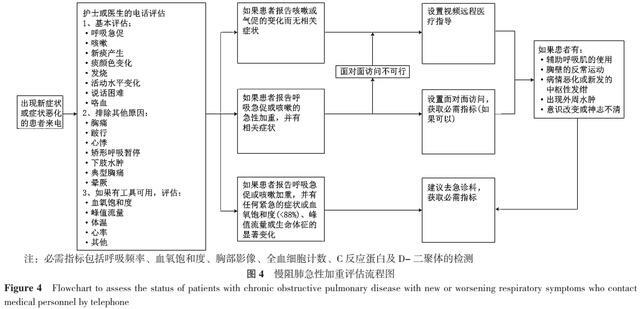
對於慢阻肺患者因急性事件就診時的評估,《柳葉刀》文件也給出了特別需要注意的地方。首先應該明確急性加重的炎症特徵,儘可能區分嗜酸粒細胞炎症亞型或嗜中性粒細胞炎症亞型,並確認該次急性加重的炎症特徵是否屬於細菌性的;其次建議慢阻肺患者應在合理的時間範圍內進行隨訪,包括對其臨床、生理和生物特徵的再次評估。為了定義和內分慢阻肺急性加重並劃定潛在原因,需要一個標準化的調查小組,《柳葉刀》文件已經提出了一種這樣的方法(圖4),對此筆者強烈支持前瞻性測試和疊代改進。病情加重後的隨訪應包括對病情的臨床、生理和生物學特徵的重新評估,並應在合理的時間範圍內進行。資源因國家而異,擬議的建議並不一定適用於所有衛生保健系統。明確慢阻肺急性加重的內型和病因,以及治療後的定期隨訪將進一步加深臨床醫生對慢阻肺急性加重的認識,可在臨床實踐中為慢阻肺的診斷和治療提供參考。
關於慢阻肺急性加重嚴重程度的評估,GOLD 2022將慢阻肺急性加重的程度分為3度,即輕度:門診患者僅用短效支氣管舒張劑治療;中度:門診患者接受短效支氣管舒張劑加抗生素和/或口服皮質類固醇治療;重度:患者需要住院或去急診室進行進一步治療。但慢阻肺的診療技術與地域、醫院與醫療資源的分布密切相關,全球存在很大不平衡。這些非醫療因素、非疾病因素可能干擾對慢阻肺急性加重危險程度的判斷。因此對於嚴重程度的評估,《柳葉刀》文件提議取消輕、中、重度急性加重的定義,轉而劃分為重度急性加重或非重度急性加重,具體標準為:(1)運用輔助呼吸肌呼吸、反常的胸壁運動,或兩者兼有;(2)臨床上顯著的低氧血症和新的或惡化的高碳酸血症或呼吸性酸中毒;(3)意識改變(意識模糊、嗜睡、昏迷);(4)對初始醫療治療沒有反應;(5)右心衰竭、心臟缺血、血流動力學不穩定或有臨床意義的心律失常。上述標準中任何一個的存在均足以將慢阻肺急性加重定義為重度,並可計算嚴重性評分(上述每項對應1分,總分1~5分)。此類評分能夠在早期有效的識別重度急性加重患者,並對其實施干預,避免了非重度急性加重患者藥物濫用。未來可進一步回歸疾病本身,從氣道炎症、氣流受限和全身症狀的嚴重程度出發,尋找靈敏且高度特異的生物標誌物,提高診斷準確性。
4.3 遠程醫療管理
遠程醫療使醫務人員能夠接觸到難以獲得醫療幫助的患者,特別是在服務不到的人群中,並且其具有降低醫療保健成本的潛力。當患者出現急性加重的呼吸道症狀時,其經常通過電話聯繫醫務人員。有證據表明,基於遠程醫療的症狀報告有助於早期發現急性加重[24],但沒有明確的指導意見。《柳葉刀》文件提出的慢阻肺急性加重評估流程圖(圖4)結合了遠程醫療來評估疑似慢阻肺急性加重患者。
遠程醫療服務可以幫助管理穩定期患者並及時診斷和治療病情惡化的患者。該流程圖包括面對面就診,如果面對面就診存在障礙或門診就診時間有限,視頻虛擬就診可以取代面對面就診。但也有研究表明遠程醫療對慢阻肺患者的死亡率、生活質量、運動能力和急性加重相關結局的影響是有限的[25],所以遠程醫療在慢阻肺中的作用需要進一步探索。
5 邁向消除慢阻肺
《柳葉刀》文件針對"邁向消除慢阻肺"提出了具體的建議及相關目標(表4)。

該推薦建議立足於以下原則,包括重視吸菸與非吸菸因素重疊或相互作用的風險;改進用於早期疾病識別的預測和診斷工具;提高治療效果並儘可能達到治癒。《柳葉刀》文件歸納出了6項核心戰略:(1)擴大對慢阻肺多種相互作用的風險因素的理解;(2)根據潛在的致病機制(包括遺傳、早期生命事件、呼吸道感染、菸草和其他環境暴露)將疾病分為不同的類型;(3)對慢阻肺實施更全面的診斷,在發生不可逆轉的病理變化之前發現輕微的改變;(4)在對慢阻肺病理生理學、症狀以及患者的需求、能力和偏好全面評估的基礎上,制定穩定期和急性加重期個性化的預防和治療策略;(5)不局限現有的主要對症治療方案,投入開發新治療手段和再生療法;(6)積極制定公共衛生預防策略,禁止吸菸和保持空氣清新。《柳葉刀》文件重點強調了早期慢阻肺的診斷、治療和預後,早期慢阻肺是目前國內外關注的熱點問題,相關研究有利於明確早期慢阻肺發病機制,從而指導病情評估和個體化治療。該推薦建議也重點突出了消除慢阻肺危險因素的作用,消除危險因素不僅可預防慢阻肺,還將有助於終生保持呼吸健康,從而延長生存期。
6 小結
慢阻肺的預防、診斷和治療要強調非吸菸危險因素預防和初級預防,需關注從胚胎開始到整個生命過程的肺部健康。通過對易感人群在疾病早期的病理生理學等進行識別,從而促進慢阻肺的早診斷和早治療。未來慢阻肺將需要多方位的探索,包括改進疾病亞型分類、分期和診斷工具等,針對性地研究開發可能逆轉和治癒慢阻肺的治療方法。
本文無利益衝突。
參考文獻略。
本文來源:巫建康, 陳燕. 慢性阻塞性肺疾病的新定義及臨床診療建議——基於2022年《柳葉刀》文件解讀 [J] . 中國全科醫學, 2023, 26(2) : 127-133. DOI: 10.12114/j.issn.1007-9572.2022.0757.